
O que é necessário saber sobre a fertilidade
COMO A GRAVIDEZ ACONTECE?
Para um casal engravidar, é necessário que tanto o homem como a mulher tenham um organismo saudável e funcionando adequadamente. A mulher deve ovular e o caminho a ser percorrido pelo óvulo e pelos espermatozóides deve estar completamente livre. A gravidez pressupõe relações sexuais adequadas que devem acontecer na época da ovulação, seguida da fecundação e a implantação dos embriões (nidação), passos esses que serão rapidamente explicados a seguir.
NA MULHER
A anatomia dos órgãos reprodutores compreende o útero, tubas (trompas) e ovários, que devem estar perfeitos. O útero deve estar em condições de receber o(s) embrião(ões) e permitir a passagem dos espermatozóides para que se encontrem com os óvulos nas tubas, local onde ocorre a fecundação. As tubas, por sua vez, devem ter permeabilidade (não podem ter obstruções) e uma motilidade razoável, para que possam captar os óvulos provenientes dos ovários.
• Ovulação: no começo do ciclo menstrual, ou seja, no primeiro dia de uma menstruação, começa a amadurecer, no ovário, um óvulo rudimentar cujo desenvolvimento se completa em 14 dias. Para isto, os sistemas nervoso e endócrino devem estar em perfeito funcionamento. O sistema 26 Fertilidade e alimentação O que é necessário saber sobre a fertilidade 27 nervoso central, através do hipotálamo, que está situado no cérebro, manda uma mensagem para a glândula hipófise secretar dois hormônios (LH e FSH), os quais, agindo no ovário, estimularão o crescimento e amadurecimento dos óvulos e produzirão o hormônio feminino (estrogênio), responsável pela preparação do endométrio (película que reveste o útero internamente, importante para a implantação do embrião) e do muco cervical (secreção transparente que aparece na época da ovulação, importante para a passagem dos espermatozóides).
• Fecundação/fertilização: ao redor do 14° dia do ciclo, se todas as condições estiverem favoráveis, deverão ocorrer a ovulação e a fecundação. O óvulo, já expulso do ovário, é captado por uma das tubas (trompas), dentro da qual será fecundado. Os espermatozoides, depositados na vagina na relação sexual, subirão em direção à célula reprodutora feminina (óvulo). Para isto, não devem ser impedidos de chegar ao colo do útero, nem à cavidade uterina, nem à tuba, onde ocorrerá a fecundação. O caminho deverá estar livre e necessariamente “revestido” pelo muco cervical.
• Implantação/nidação: quando o embrião se implanta na cavidade uterina, dá-se a nidação ou implantação. Isto ocorre 5 a 7 dias após a fecundação, quando a única célula, resultado da união do espermatozóide e do óvulo e que dará origem à nova vida, em processo de divisão celular, progridem em direção ao útero e encontra-se em estágio de Blastocisto (embrião com mais de 64 células). O endométrio deverá estar receptivo para que este fenômeno ocorra. Pequenas variações nestes processos podem impedir a gestação. Alterações de outras glândulas, como a tireóide e a supra-renal, podem modificar o sincronismo do processo reprodutivo, impedindo, por exemplo, a saída do óvulo do ovário, a maturação adequada do óvulo, a mobilidade das tubas e a implantação.
NO HOMEM
Os órgãos genitais masculinos podem ser divididos em: internos e externos. Entre os primeiros, estão os testículos, epidídimo, ductos deferentes, próstata, vesículas seminais e ducto ejaculatório; todos muito próximos uns dos outros. Os externos consistem em pênis e bolsa escrotal. Todos esses órgãos estão relacionados à produção ou ao transporte dos gametas masculinos para o meio externo, para que seja possível a fertilização. Uma forma de facilitar a compreensão da anatomia do aparelho reprodutor masculino é relacioná-la com a seqüência de órgãos em que há primeiro a produção, depois a maturação dos espermatozóides. Assim, iniciamos com o testículo, órgão recoberto por muitas membranas, no interior da bolsa escrotal.
Dentro dele, há os túbulos seminíferos, que contêm células dormentes capazes de originar – após muitas diferenciações, crescimento e divisões– os espermatozóides. Este processo se inicia na puberdade, entre os 13 e 16 anos, e continua até a velhice, embora haja uma diminuição progressiva da qualidade após os 45 anos. Os espermatozóides tornam-se funcionalmente maduros no epidídimo, órgão localizado acima do testículo, extremamente enovelado (parece um novelo de lã), que possui um ducto único, para onde confluem os espermatozóides provindos dos testículos. No epidídimo, há também uma secreção mucosa que faz parte do líquido seminal.
A infertilidade masculina pode resultar de distúrbios endócrinos, formação dos espermatozóides ou da obstrução de um ducto genital, como o deferente.A ereção e ejaculação ocorrem por um estímulo nervoso,a vasodilatação das artérias que irrigam o pênis, e terminam quando estes estímulos cessam e outro impulso provoca vasoconstrição das artérias do pênis e relaxamento.
O QUE É INFERTILIDADE?
Um indivíduo, homem ou mulher, é considerado infértil quando apresenta alterações no sistema reprodutor que diminuem sua capacidade ou o impedem de ter filhos. A princípio, um casal é considerado infértil quando, após 12 a 18 meses de relações sexuais freqüentes e regulares, sem nenhum tipo de contracepção, não conseguem a gestação. Palavra do IPGO Entretanto, esse período pode variar de acordo com a idade da mulher e a ansiedade do casal. Não é necessário que um casal cuja mulher tenha mais de 35 ou 38 anos espere este tempo, pois nesta fase de vida em que a fertilidade diminui gradativa e progressivamente, seis meses valem muito, e, por isso, poderemos abreviar esse período para seis a doze meses, ou menos.
Após os 40 anos, três ou quatro meses já são suficientes. Nem sempre os casais, mesmo os mais jovens, com menos de 30, agüentam a ansiedade e esperam os 18 meses. Por isso, mesmo tendo conhecimento do período teórico de espera, muitas vezes antecipamos a pesquisa para ajustar a ciência ao bom-senso e ao bem-estar do casal.
A chance de um casal que não tenha nenhum tipo de problema e mantenha relações sexuais nos dias férteis conceber por meios naturais é de 20% ao mês. Com o auxílio de técnicas de reprodução assistida, a taxa de gestação pode chegar a 50% ao mês em mulheres com menos de 35 anos.
A infertilidade, ao contrário do que se acreditava no passado, é um problema do casal, e não exclusivo da mulher. Sabemos que 30% das causas são femininas e outros 30% são masculinas. Em 40% dos casos, ambos os fatores estão presentes.
A infertilidade pode ser primária, quando o casal nunca engravidou, ou secundária, quando já houve gestação anterior. Antigamente, utilizava-se o termo esterilidade como sendo a impossibilidade de gestação e infertilidade quando havia a diminuição da capacidade de conceber.
Atualmente, as duas palavras são geralmente empregadas como sinônimos. Estudos mostram que até 15% dos casais em idade fértil apresentam dificuldade para engravidar, e metade deles terá de recorrer a tratamentos de reprodução assistida.
| Palavra do IPGO | |
Sugestão do IPGO para o tempo de espera para o casal conseguir gravidez natural e dar início a pesquisa das causas de infertilidade.(*Variável de acrodo com o a ansiedade e o histório da saúde do casal) |
|
| Faixa de Idade | Tempo de espera para a gravidez natural |
| < 28 anos | 1,5 ano |
| 28 a 34 anos | 1 ano |
| 35 a 38 anos | 6 meses |
| 39 a 40 anos | 4 meses |
| 40 a 43 anos | 3 meses |
| 44 a 45 anos | 2 meses |
COMO É FEITA A PESQUISA DAS CAUSAS DA INFERTILIDADE
Se um casal tiver dificuldades em engravidar é importante que, em uma primeira avaliação, sejam investigados os hábitos de vida e os antecedentes médicos de ambos para que se tenha uma idéia inicial daquilo que poderia estar prejudicando a fertilidade dos dois. É importante o conhecimento de que o conceito de fertilidade é do casal, o que implica na necessidade se ter óvulos e espermatozóides saudáveis e com todos os requisitos necessários para a fertilização.
EXAMES QUE AVALIAM A FERTILIDADE DO CASAL
Na pesquisa da fertilidade, os fatores são estudados levando-se em consideração cada uma das etapas no processo de reprodução. Para cada uma delas existem exames básicos que devem ser solicitados já na primeira consulta, com o objetivo de afastar ou confirmar hipóteses diagnósticas.
Resumindo de uma forma didática, são cinco os fatores que devem ser pesquisados e que podem atrapalhar um casal para ter filhos. Entretanto, deve-se considerar que alguns casais não conseguem a gestação durante um determinado período e não se encontram justificativas médicas para esta dificuldade, a chamada Infertilidade Inexplicável ou Infertilidade Sem Causa Aparente (ISCA). Os fatores de infertilidade são:
NA MULHER
I. Fator hormonal e fator ovariano: problemas hormonais da mulher e
da ovulação.
II. Fator anatômico: pesquisa da integridade anatômica do útero, tubas,
colo uterino e aderências.
III. Fator endometriose.
IV. Fator imunológico: pesquisa da incompatibilidade entre o muco cervical
e o espermatozoide, o embrião e o útero, ou entre os gametas femininos
e masculinos, causada pela hostilidade, uma espécie de “alergia”. Esse fator,
entretanto, não tem evidências científicas que comprovem os resultados
encontrados e as vantagens nas chances de fertilização. Por esse
motivo, só devem ser solicitados exames em situações muito específicas.
NO HOMEM
V. Fator masculino;
NA MULHER
I - Fator hormonal e fator ovariano
Esse fator representa 50% dos casos de infertilidade, por falta total
de ovulação (anovulação) ou por um defeito da mesma (disovulia – insuficiência
de corpo lúteo). A pesquisa da ovulação é feita por meio de
métodos indiretos que, em conjunto, dão o diagnóstico da existência ou
não da ovulação. O tratamento depende das alterações observadas.
Dosagens hormonais: são realizadas durante o ciclo menstrual, procurando-
se avaliar a existência, a qualidade e o período da ovulação. As
dosagens devem ser feitas na época adequada, estipulada pelo médico, e
os hormônios dosados são geralmente: FSH, LH, estradiol, prolactina,
progesterona e outros que poderão ser indicados de acordo com as suspeitas
diagnósticas (tireóide, por exemplo).
Ultrassonografia transvaginal seriada: por meio deste exame, que é repetido algumas vezes durante o ciclo ovulatório, pode-se prever a rotura do folículo (ovulação). Nos momentos que antecedem a ovulação, o folículo que contém o óvulo atinge seu tamanho máximo, mais ou menos 20 mm, formando um pequeno cisto (cisto funcional). A ovulação nada mais é que a rotura desse “cisto” com a expulsão do óvulo, que será encaminhado ao útero por meio da tuba uterina, onde deverá ser fertilizado, passando a se chamar embrião. Enfim, o acompanhamento ultrassonográfico da ovulação prevê facilmente o dia mais fértil da mulher em determinado mês. Biópsia do endométrio: fornece material para exame microscópico e pode ser realizada no próprio consultório, durante o exame de vídeohisteroscopia, ao redor do 24º dia do ciclo menstrual. O exame desse material permite avaliar também a ação efetiva dos hormônios, informando se o endométrio está em sincronia com a fase do ciclo menstrual além de outros fatores que podem prejudicar a implantação dos embriões.
II - Fator anatômico
Consiste na pesquisa de alterações do órgão reprodutor, que podem impedir
o encontro do espermatozoide com o óvulo dentro das tubas e a consequente
fecundação. O útero e as tubas devem exibir normalidade na sua morfologia e
no seu funcionamento. As alterações ocorrem em 20 a 30% dos casos de infertilidade.
Além das causas inflamatórias, traumáticas, cirúrgicas, de malformações,
de mioma etc., cumpre assinalar o papel dos fatores emocionais.
O estresse pode ocasionar alterações do peristaltismo (movimento) das
tubas, comprometendo a captação e o transporte do óvulo. Alguns exames
podem ajudar a detectar melhor possíveis problemas. São eles:
Histerossalpingografia: é um raio X contrastado. Constitui um importante exame para que o médico avalie se a paciente apresenta tubas e cavidade uterina íntegras, o que é essencial na avaliação de sua fertilidade. O médico deve estar envolvido diretamente na interpretação e, sempre que possível, acompanhar a própria execução do procedimento. A avaliação das chapas do exame deve ser cuidadosa, verificando a presença de estenoses, sinéquias (aderências), septos, pólipos, malformações uterinas, obstruções tubárias e lesões mínimas tubárias. Os casos que demonstrem anormalidade podem seguir-se de laparoscopia e histeroscopia diagnósticas para prosseguir na avaliação. É interessante observar que até 20% das histerossalpingografias normais mostram anormalidade na videolaparoscopia.
Histerossonografia: é um exame que pode ser realizado no próprio consultório. Uma sonda especial é colocada no útero por via vaginal, e através dela injeta-se um fluido que distende a cavidade uterina, caminha em direção às tubas e atinge a cavidade pélvica. Esse procedimento é acompanhado pelo ultrassom e permite avaliar a anatomia da cavidade uterina e, indiretamente, dá a ideia da permeabilidade tubária pelo acúmulo de líquido intra-abdominal atrás do útero. Entretanto, este exame não substitui a histerossalpingografia para avaliação das tubas.
Ultrassonografia endovaginal: é um instrumento importante na avaliação inicial da paciente infértil. No passado, eram necessários procedimentos mais agressivos para averiguar anormalidades ovarianas e uterinas. Com o uso do ultrassom vaginal, hoje é mais fácil e segura a avaliação dessas estruturas pelo médico. Pode-se usar o ultrassom vaginal para diagnosticar uma variedade de problemas.
O comprometimento pode atingir os seguintes órgãos do sistema reprodutor:
Útero:
• miomas uterinos (tamanho e localização);
• anomalias estruturais, como alterações do formato do útero (útero bicorno ou didelfo);
• alterações anatômicas do endométrio.
Ovários:
• cistos;
• tumores;
• aspecto policístico.
O ultrassom vaginal pode também diagnosticar problemas ovarianos e, conforme descrito no item anterior, é muito útil ao se acompanhar uma paciente por meio da fase ovulatória de seu ciclo e avaliar a presença do folículo dominante. Os quadros clínicos sugestivos de endometriose profunda com comprometimento intestinal e outros órgãos podem ser avaliados pelo ultrassom vaginal, precedido de preparo intestinal e realizado por um médico especialista.
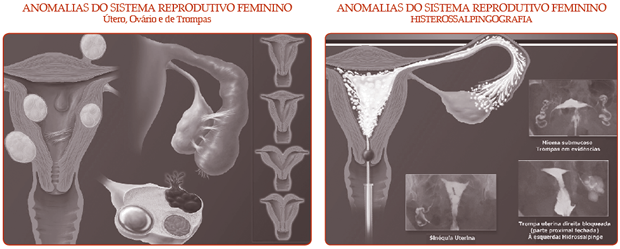
Alterações da anatomia que podem comprometer a fertilidade:
miomas, malformações, endometriose, aderências e hidrossalpinge.
Videolaparoscopia: é um exame muito útil e sofisticado, feito em ambiente hospitalar sob anestesia geral. Com uma microcâmera de vídeo, introduzida no abdômen por meio de uma incisão mínima na região do umbigo, são visualizados os órgãos genitais: útero, tubas, ovários e órgãos vizinhos. Com esse aparelho é realizado um “passeio” pela cavidade abdominal, numa extraordinária visão panorâmica ao vivo e em cores. É possível ver tudo, com magníficos detalhes, na tela do monitor. Alterações na permeabilidade tubária, aderências e endometriose são diagnosticadas dessa forma e podem, ao mesmo tempo, ser tratadas cirurgicamente, sem a necessidade de cortar o abdômen. Esse equipamento permite a introdução de pinças especiais para a realização e atos operatórios, fazendo correções, como liberar os tecidos aderidos, cauterizar e vaporizar focos endometrióticos, coagular sangramentos, e até realizar cirurgias maiores se necessário (de miomas, cistos, gravidez tubária etc.).
O diagnóstico e o tratamento cirúrgico por videolaparoscopia devem ser feitos por profissionais com experiência em infertilidade e microcirurgia. Ao se detectar determinada alteração durante um exame, o cirurgião especializado em reprodução humana deve ter experiência e capacidade para discernir as reais vantagens de um tratamento cirúrgico. Caso contrário, os traumas dessa cirurgia poderão piorar ainda mais a saúde reprodutiva dessa paciente.
Videohisteroscopia: pode ser feita em consultório e permite, sem qualquer tipo de corte, o exame do interior do útero (endométrio). Com a mesma microcâmera utilizada no exame descrito acima é possível diagnosticar, na cavidade uterina, a existência de alterações, como miomas, pólipos, processos inflamatórios, malformações e aderências, que são corrigidas cirurgicamente, quando necessário, pela mesma via. A biópsia do endométrio pode ser realizada durante esse exame para que se realize um estudo imuno-histoquímico para dosagem de células NK ( CD56) e endometrite(CD138).
Colo do útero: o muco cervical, como já foi descrito, é extremamente importante no processo de fertilização, pois é nele que o espermatozoide “nada” em direção ao óvulo a ser fecundado. Alterações no colo uterino são responsáveis por 15% a 50% das causas de Infertilidade. A análise desse fator é de suma importância e pode ser feita por meio da avaliação do muco cervical, da videohisteroscopia e da colposcopia
Aderências: constituem o fator causado pela presença de obstáculos (aderências) na captação dos óvulos pela(s) tuba(s), que deve(m) estar sem obstrução em toda a sua extensão. Muitas vezes, os órgãos grudam uns nos outros, impedindo que exerçam sua função adequada. Geralmente, isso provém de infecções pélvicas, endometriose ou cirurgias nessa região. O diagnóstico inicial é sugerido pela histerossalpingografia, mas a confirmação é feita por meio da videolaparoscopia, o único exame que permite o diagnóstico definitivo e, concomitantemente, o tratamento cirúrgico. Quando não for possível a resolução pela via endoscópica, deve-se realizar a cirurgia pelas técnicas convencionais, levando-se em consideração os princípios da microcirurgia.
III - Fator endometriose Para entender o que é endometriose necessita-se primeiro saber o que é endométrio. Endométrio é o tecido normal que reveste o útero internamente. Cresce e descama todo mês. Inicia seu crescimento logo após a menstruação e se descama na próxima. A cada ciclo menstrual, esta rotina se repete. É sobre ele que os bebês se implantam. Se a mulher engravidar, ele permanece durante a gestação, caso contrário será eliminado no sangue menstrual.
Por razões ainda não definidas, esse revestimento pode migrar e se alojar em outros órgãos, como ovários, tubas, intestinos, bexiga, peritônio, e até mesmo no próprio útero, dentro do músculo. Quando isso acontece, dá-se o nome de endometriose (inserida na musculatura do útero tem o nome de adenomiose), ou seja, endométrio fora do seu local habitual. A endometriose é responsável por cerca de 40% das causas femininas de infertilidade. A moléstia não é maligna e em certas pacientes se manifesta apenas discretamente, com leve aumento na intensidade das cólicas menstruais. Mas para outras, pode ser um martírio, com dores fortes e sangramentos abundantes (endometriose profunda). Em qualquer uma das situações, seja qual for o grau de endometriose, a fertilidade pode estar comprometida.
Os indícios da existência dessa doença podem ser dados, além da história clínica, pela dosagem no sangue de um marcador chamado CA125, e por imagem suspeita vista pelo ultrassom com preparo intestinal, e realizados por profissionais especialistas nessa doença. Em casos mais avançados, devem ser solicitadas ressonância magnética, colonoscopia e urografia excretora. Novos marcadores podem representar, no futuro, uma opção para pesquisa e tratamentos imunológicos dessa patologia. Para confirmar o diagnóstico e graduar o comprometimento dos órgãos afetados pela doença, a videolaparoscopia é essencial, podendo, por meio dela, obter também a cura com a cauterização e ressecção dos focos. Um especialista em endometriose deve avaliar o caso. O tratamento clínico medicamentoso complementar é uma alternativa que deve ser avaliada caso a caso. Outros detalhes desta doença serão apresentados no Capítulo 4 (“Endometriose”) e Capítulo 9 (“A fertilidade pode ser preservada”).
IV - Fator Imunológico
O fator imunológico, que já teve sua importância no passado, tornou-se restrito e, atualmente, sua contribuição como causa de infertilidade é bastante limitada. Alguns testes como o pós-coito (ou sims-huhner), que consiste em identificar, sob a luz do microscópio, o comportamento dos espermatozoides em contato com o organismo feminino, já há algum tempo deixou de ser utilizado. Outros exames, incluindo as trombofilias – que são: anticorpos anticardiolipina, antitireoidianos, fator anticoagulante lúpico, fosfatidilserina, células NK, IgA, Fator V de Leiden, MTHFR (Metilenotetrahidrofolatoredutase), PROTROMBINA MUTAÇÃO 25OH Vit D, entre outros – podem ainda ser indicados em situações específicas. Em alguns casos especiais, e somente em casos muito bem selecionados, pode ser solicitado o exame “Cross Match”,
que avalia a “rejeição” do embrião pelo organismo materno mas tem na sua
indicação a falta de evidências científicas a seu favor.
NO HOMEM
V - Fator masculino
A pesquisa da fertilidade no homem é um capítulo importante na reprodução humana, tanto pela participação nas dificuldades do casal em ter filhos, quanto pelo constrangimento e a maneira da coleta do material (pela masturbação), além dos preconceitos que ainda existem envolvendo os possíveis diagnósticos (por mais absurdos que isso pareça).
A pesquisa básica da fertilidade masculina é feita pelo espermograma sendo mais simples que a feminina. É fundamental que se saiba o que é relevante nessa pesquisa, para que resultados superficiais não levem o casal a perder tempo e dinheiro, além de sofrer com o desgaste psicológico que envolve esse tipo de tratamento. O fator masculino é responsável, isoladamente, por 30% a 40% dos casos de infertilidade e, associado ao fator feminino, por mais 20%; cúmplice, portanto, de 50% dos casais com dificuldade para engravidar. Visto que a avaliação deste fator é relativamente simples e pouco dispendiosa, esta deve ser realizada em todos os casos antes de qualquer indicação terapêutica. Este estudo é baseado na história clínica (antecedentes de infecção, traumas, cirurgias pregressas, impotência, hábitos como alcoolismo, tabagismo etc.), por meio de exame físico, espermograma e, em casos especiais, exames genéticos.
Causas da infertilidade masculina
• Diminuição do número de espermatozoides.
• Pouca mobilidade dos espermatozoides.
• Espermatozoides anormais.
• Ausência da produção de espermatozoides.
• Vasectomia.
• Dificuldades na relação sexual.
Doenças mais comuns
• Varicocele
• Infecções
• Problemas cromossômicos/genéticos
• Malformações
Alterações mais comuns encontradas no espermograma
Astenospermia: é quando a motilidade dos espermatozoides está diminuída ou, segundo alguns autores, é a alteração mais frequente no espermograma. As causas mais comuns são as infecções imunológicas, varicocele, tabagismo, alcoolismo, medicamentos, problemas psíquicos, endócrinos, estresse e doenças profissionais. Oligosastenospermia: é a diminuição do número e da motilidade dos espermatozoides. As causas são as mesmas citadas no item anterior.
Teratospermia: são alterações do formato do espermatozoide. Os principais responsáveis por estas alterações são: as inflamações, algumas drogas, origem congênita e varicocele. Os espermatozoides capazes de fertilização devem ter formato o formato ideal, que é o formato oval.
| NOMENCLATURA | |
| Nome científico | Quantidade de espermatozoides |
| Azoospermia | Ausência de espermatozoides |
| Oligosperma | Abaixo de 20 milhões/ml |
| Oligosperma severa | Abaixo de 05 milhões/ml |
| Polisperma | Acima de 250 milhões/ml |
| Necrosperma | Acima de 30% de espermatozoides mortos |
DICAS ANTES DA ESCOLHA DO TRATAMENTO:
Para que o casal possa tomar uma decisão diante das opções de tratamento, é necessário que tenha a resposta para as seguintes perguntas:
1. Em quanto esse tratamento vai aumentar as chances de gravidez?
2. Quais são os potenciais riscos, complicações e efeitos colaterais?
3. Qual a duração média do tratamento para que se possa obter bons resultados?
4. Em caso de falha, haverá outras alternativas após o término desse tratamento?
5. Qual o custo?



