Quando a boa alimentação não é o bastante
Infelizmente, por mais cuidados que se tome, a natureza não privilegia a todos. Mesmo o indivíduo que tem uma saúde clínica e hormonal perfeita, uma dieta ideal, hábitos de vida corretos e um estilo de vida impecável poderá ter contra ele a genética ou outros fatores negativos, que provoquem golpes agressivos e até fatais à sua saúde reprodutiva.
Mas, se isso acontecer, a ciência se incumbirá de proteger, defender ou devolver sua fertilidade, através de técnicas modernas de diagnósticos e tratamentos que deverão ser aplicados de acordo com cada caso. No final, tudo dará certo.
Após uma avaliação médica rigorosa, quando o casal já foi investigado e orientado sobre os corretos hábitos e estilos de vida , realizou um exame clínico e ginecológico com um médico especialista e a pesquisa laboratorial
complementar foi executada conforme explicado no capítulo 1, encontrando alterações, chega-se a um diagnóstico e parte-se para o tratamento. Os tratamentos podem ser clínicos, para corrigir problemas com uma simples medicação, cirúrgicos ou com um acompanhamento mais complexo, pela reprodução assistida.
OS TRATAMENTOS
TRATAMENTO MEDICAMENTOSO
Com remédios que corrigem distúrbios hormonais que estariam prejudicando a fertilidade (hormônios).
REPRODUÇÃO ASSISTIDA
Indução da ovulação (coito programado)
Inseminação intrauterina (IIU)
Fertilização in vitro (ICSI)
Congelamento de embriões
Congelamento de óvulos
Biópsia Embrionária
DPI (Diagnóstico Pré-Implantacional) ou PGD (Pré-Implantation Genetic Diagnosis); CGH (Comparative Genomic Hybridization); PGD-24 (analisa 24 cromossomos em um único procedimento).
TRATAMENTO CIRÚRGICO
Para correção das alterações anatômicas dos órgãos reprodutores – por microcirurgia, vídeo-histeroscopia ou videolaparoscopia (inclusive em casos de endometriose). No homem, correção da varicocele ou técnicas para recuperação dos espermatozoides.
BANCO DE ESPERMA
Se o homem não produzir espermatozoides.
DOAÇÃO DE ÓVULOS
Se a mulher não produzir óvulos.
TRATAMENTO MEDICAMENTOSO
Com remédios que corrigem desequilíbrios do organismo como distúrbios hormonais (tireóide, SOP etc.) e infecções (Clamidia, DSTs etc.) que estariam prejudicando a fertilidade.
REPRODUÇÃO ASSISTIDA
A reprodução assistida consiste em um conjunto de técnicas laboratoriais utilizadas pelos médicos e embriologistas para promover a fecundação do óvulo pelo espermatozoide, quando ela não ocorre por meios naturais. Os procedimentos médicos na fertilização assistida são rigorosamente técnicos, feitos com equipamentos de alta precisão, tecnologia de ponta e por uma equipe especializada. Este procedimento pode ser classificado quanto à complexidade:
1- Baixa complexidade: indução da ovulação – coito programado, “namoro” programado
2- Média complexidade: inseminação intrauterina (IIU)
3- Alta complexidade: FIV (fertilização in vitro convencional; bebê de proveta) ou ICSI (injeção intracitoplasmática de espermatozoide)
INDUÇÃO DA OVULAÇÃO
Coito programado, “namoro” programado (baixa complexidade)
Com todos os exames laboratoriais normais, a paciente poderá ter sua ovulação induzida por medicamentos, para que seja recrutado um maior número de óvulos naquele mês. O crescimento deles é acompanhado por ultrassonografia seriada transvaginal até que os folículos atinjam um tamanho ideal (em sincronia com o endométrio – que é o tecido que reveste o interior do útero, onde ocorre a implantação do embrião).
Por meio do estímulo hormonal, os óvulos devem ter um crescimento progressivo e atingir um tamanho aproximado de 18 mm e o endométrio, uma espessura superior a 7 mm. Atingido esse ponto ideal (o que geralmente ocorre ao redor do 12º ao 14º dia do ciclo), a ovulação é desencadeada de 24 a 36 horas após a injeção de um medicamento adequado (HCG).
A partir desse momento, o médico orientará a melhor época para as relações sexuais. Pelo maior número de óvulos disponíveis, e pela certeza da época da ovulação, as chances de gravidez são substancialmente maiores
quando comparadas ao ciclo espontâneo (sem medicação).
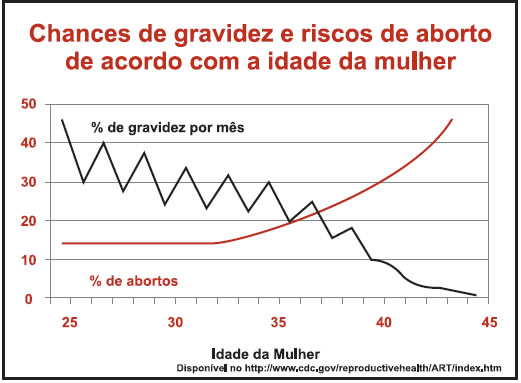
A chance de sucesso desse método é ao redor de 12% a 15% a cada ciclo.
Embora essa chance seja inferior aos 20% definidos para gravidez espontânea,
deve-se lembrar que os casais em tratamento já possuem alguma dificuldade para engravidar. Por isso, essa taxa de sucesso é menor do que a esperada
quando a gravidez é obtida naturalmente por casais sem problemas.
Inseminação intrauterina (média complexidade)
A inseminação intrauterina, conhecida desde a antiguidade, é um recurso terapêutico de grande valor no tratamento do casal infértil. As indicações dessa opção são baseadas na impossibilidade ou na dificuldade do sêmen para alcançar o óvulo no aparelho genital da mulher (tubas), impedindo a fecundação. As candidatas a essa modalidade terapêutica são as pacientes que apresentam:
a) muco cervical pobre ou deficiente;
b) Infertilidade Sem Causa Aparente (ISCA), ou infertilidade inexplicável;
c) cônjuges com espermograma alterado (oligospermia, astenospermia ou problemas anatômicos).
Importante: como a fertilização ocorre no ambiente natural, isto é, nas tubas, estas devem estar permeáveis.
Indução da ovulação, técnica e dia da inseminação.
Da mesma forma feita no coito programado, os ovários são estimulados por hormônios, com o objetivo de obter um maior número de óvulos recrutados. Esses óvulos também têm seu crescimento acompanhado pela ultrassonografia
até que atinjam um diâmetro aproximado de 18 mm, e o endométrio, uma espessura superior a 7 mm. A ovulação também é desencadeada no momento
adequado por um medicamento. A diferença consiste no fato de que, em vez
das relações sexuais, os espermatozoides são colocados dentro do útero.
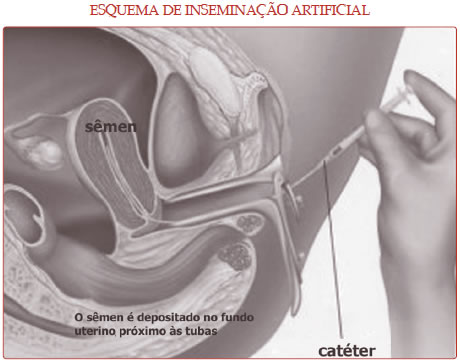
A inseminação artificial é realizada sem anestesia, é indolor e não dura mais que alguns minutos. Com a paciente em posição ginecológica, o esperma é colocado dentro do útero, perto dos orifícios internos das tubas,
através de um cateter flexível e delicado que transpassa a vagina e o canal cervical. Após a inseminação é recomendável que a paciente fique em repouso por cerca de 20 minutos, a fim de que o sêmen alcance o interior das tubas e ocorra a fertilização. Ao final desse período, ela poderá voltar às suas atividades cotidianas.
Os índices de sucesso da inseminação intrauterina acompanhadas da estimulação ovariana (superovulação), estão ao redor de 18% a 25% por ciclo, mas podem chegar a 50% depois de algumas tentativas. Nos casos em que o parceiro masculino for portador de distúrbios muito graves do esperma (azoospermia – falta total de espermatozoides), pode ser usado o esperma congelado de um doador anônimo, disponível nos bancos de sêmen.
Neste procedimento, o casal poderá ter relações sexuais naturalmente até dois dias antes da inseminação, no dia do procedimento e nos dias seguintes, sem prejuízo no resultado do tratamento. Contudo, neste caso não se poderá precisar se a fertilização foi ou não resultado da inseminação.
Fertilização in vitro (FIV), ou bebê de proveta
Consiste na mais avançada de todas as técnicas de fertilização assistida. Para se realizar esta técnica (ou programa), a mulher recebe, da mesma forma que nas técnicas anteriores, alguns hormônios, geralmente com maiores doses, para se obter um maior número de óvulos recrutados. Também neste procedimento, os óvulos têm seu crescimento acompanhado pela ultrassonografia até que atinjam um diâmetro aproximado de 18 mm, e o endométrio, uma espessura superior a 7 mm. A paciente recebe uma última injeção (HCG) para terminar o amadurecimento dos óvulos, que são aspirados ao redor de 35 horas após, por meio de uma agulha especial acoplada ao transdutor do ultrasson.
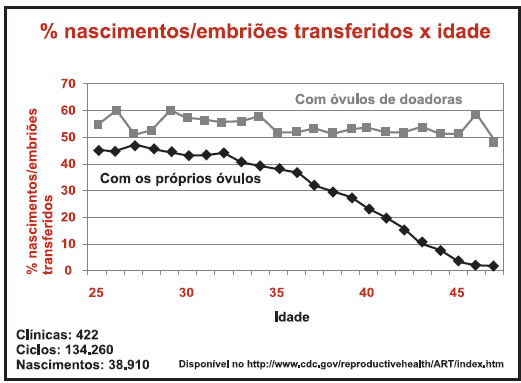
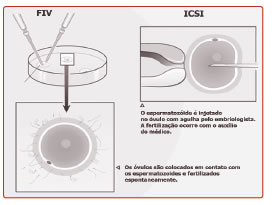
Em seguida, os óvulos são colocados em contato com espermatozoides (in vitro), permitindo a sua fecundação fora do corpo da mãe. Quando a quantidade de espermatozoides for pequena, utiliza-se a técnica da ICSI (Injeção Intracitoplasmática de Espermatozoide), que consiste na injeção de um espermatozoide dentro do óvulo. Os embriões são desenvolvidos inicialmente em laboratório, retornando, depois, ao útero, onde continuam o crescimento até o dia do nascimento. A chance de sucesso desta técnica pode chegar a até 60% em pacientes com menos de 35 anos.
Indicações clássicas:
• mulheres com alterações peritoneais (aderências);
• obstrução nas tubas;
• Infertilidade Sem Causa Aparente (ISCA), ou infertilidade inexplicável;
• fatores imunológicos graves;
• endometriose;
• falhas repetidas em tratamentos menos complexos;
• idade avançada;
• fator masculino (contagem baixa, alteração grave em morfologia ou
motilidade dos espermatozoides).
Técnica
A técnica é relativamente complexa e sua execução pode ser dividida
em seis fases:
1ª Fase – Bloqueio dos hormônios do organismo
2ª Fase – Estímulo do crescimento dos óvulos
3ª Fase – Coleta dos óvulos
4ª Fase – Fertilização dos óvulos
5ª Fase – Transferência do(s) embrião(ões) para o útero
6ª Fase – Controle hormonal até o teste de gravidez
Assim, detalhadamente, temos:
1ª Fase – Bloqueio dos hormônios do organismo: consiste no bloqueio
parcial do funcionamento dos ovários com medicação adequada. Com esta conduta é possível ter o controle da função ovariana, não havendo
perigo de ocorrer ovulação fora do momento previsto Este .bloqueio
poderá ser realizado antes ou depois do início da próxima fase
(estimulação ovariana.
2ª Fase – Estímulo do crescimento dos óvulos: existem vários esquemas
de medicação para estimular o crescimento de um maior número
de óvulos que, pela maior quantidade poderão aumentar as chances
de gravidez. Entretanto, nem sempre a maior quantidade significa a melhor
qualidade. Esta fase dura de oito a doze dias e é acompanhada pelo
ultrassom transvaginal e por dosagens hormonais.
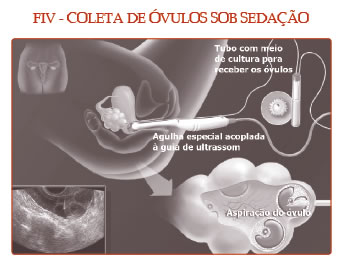
3ª Fase – Coleta dos óvulos: em um ambiente cirúrgico e com sedação
profunda, os óvulos são aspirados através de uma agulha acoplada
ao ultrassom. Este processo é praticamente indolor e dura alguns minutos.
Neste dia, é realizada a coleta do sêmen do marido.
poderá ser realizado antes ou depois do início da próxima fase
(estimulação ovariana.
2ª Fase – Estímulo do crescimento dos óvulos: existem vários esquemas
de medicação para estimular o crescimento de um maior número de óvulos que, pela maior quantidade poderão aumentar as chances
de gravidez. Entretanto, nem sempre a maior quantidade significa a melhor
qualidade. Esta fase dura de oito a doze dias e é acompanhada pelo
ultrassom transvaginal e por dosagens hormonais.
3ª Fase – Coleta dos óvulos: em um ambiente cirúrgico e com sedação
profunda, os óvulos são aspirados através de uma agulha acoplada
ao ultrassom. Este processo é praticamente indolor e dura alguns minutos.
Neste dia, é realizada a coleta do sêmen do marido.
4ª Fase – Fertilização dos óvulos: no laboratório, após a aspiração, os
óvulos são separados, cultivados e classificados quanto à sua maturidade.
Posteriormente, a fertilização poderá ocorrer de três maneiras:
FIV clássica – os óvulos são colocados em uma incubadora no laboratório,
junto dos espermatozoides, em condições ambientais semelhantes às encontradas
na trompa uterina – local onde normalmente ocorre a fecundação.
ICSI – quando a quantidade de espermatozoides for pequena, os óvulos são fertilizados através da micromanipulação dos gametas, injetando-se um espermatozoide em cada óvulo (Injeção Intracitoplasmática do Espermatozoide).
ICSI Magnificado, Super-ICSI ou IMSI (IntracytoplasmicMorfologically Select Sperm Injection) – é uma técnica que identifica com precisão os espermatozoides com maior capacidade de fertilização, usada quando houver alterações no seu formato (morfologia alterada), presença de vacúolos e fragmentação do DNA espermático.
Em qualquer uma destas técnicas, 18 horas após a coleta dos óvulos é confirmada a fertilização e, assim, passam a se chamar embriões.
5ª Fase – Transferência dos embriões: dois a cinco dias após a fertilização, os embriões são colocados no útero. Neste dia, serão conhecidos os de melhor qualidade, e assim o médico e o casal decidirão juntos quantos deles serão transferidos, número este que pode variar de um a quatro e que dependerá das regras da ética, da idade da mulher e da qualidade dos embriões. A transferência é realizada com cateter flexível, sem anestesia, através da vagina; é indolor e semelhante ao desconforto do exame ginecológico.
1. Embriões excedentes não são descartados. Caso sejam fertilizados um
número maior de embriões que o esperado, o excedente poderá ser congelado
para utilização posterior. Se o casal não desejar ter mais filhos poderá
doá-los para outro casal ou para pesquisa científica.
2. Os casais que, em nenhuma hipótese, concordarem com o congelamento
de embriões, poderão ter um número limitado de óvulos fertilizados, impedindo,
assim, o excesso e a necessidade do congelamento.
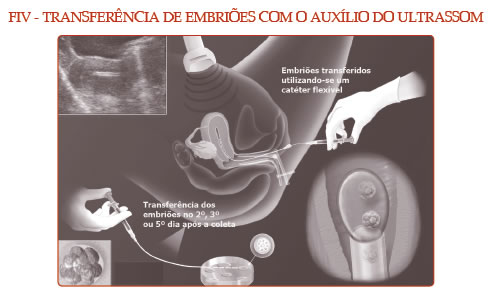
6ª Fase – Suporte hormonal: nesta fase são realizados exames de sangue que comprovam o equilíbrio hormonal. Caso haja necessidade, as doses poderão ser modificadas. O teste de gravidez é realizado 11 dias após a transferência dos embriões.
Importante
A probabilidade de ocorrer um aborto ou de nascer um bebê com
malformação é a mesma tanto após a indução da ovulação quanto após a concepção natural. Os riscos existentes dependem da idade da mãe e de fatores genéticos. Se a paciente ficar grávida após este tratamento, não serão necessárias quaisquer medidas especiais; a gravidez será tratada exatamente como qualquer outra, e o pré-natal será exatamente igual ao de uma gestação espontânea. O trabalho de parto e a amamentação não
serão afetados de nenhuma maneira.
Congelamento de embriões (vitrificação)
Quando no início de um tratamento de fertilização in vitro, uma questão bastante importante para médicos e casais diz respeito ao número de óvulos que potencialmente serão produzidos durante o ciclo. Este dado inicialmente parece ser de pouca relevância, mas torna-se importante, pois o número de óvulos a serem produzidos está diretamente relacionado ao número de embriões que serão obtidos. Um número ideal de embriões oferece melhores condições para cultivos mais longos, como cultura de blastocistos.
No entanto, a obtenção de números altos de óvulos pode gerar uma grande quantidade de embriões excedentes ao ciclo realizado. Segundo o Conselho Federal de Medicina, atualmente os embriões excedentes aos ciclos de fertilização in vitro podem ter três destinos: congelamento, doação a outro casal ou doação à pesquisa científica.
O congelamento de embriões possui uma longa história dentro da medicina reprodutiva, com nascimento na metade da década de 1980, sendo, hoje, comprovadamente um procedimento já bastante disseminado nos centros de reprodução humana espalhados pelo mundo. Neste campo, existe uma variedade de leis que geralmente mudam de acordo com o país. Mas, de um modo geral, o congelamento de embriões é aceito pela maioria.
O congelamento de embriões não deve ser o objetivo do tratamento, mas possibilita que casais que produzam números altos de óvulos e, consequentemente, embriões, possam ter mais uma chance para obter a sua tão desejada gestação sem a necessidade de um novo estímulo ovariano. Do mesmo modo, casais que conseguiram ter sucesso na primeira tentativa e congelaram alguns embriões excedentes podem voltar depois de alguns anos e utilizar estes mesmos embriões para uma segunda tentativa.
Os embriões a serem congelados (vitrificados) são estocados a -196 ºC em nitrogênio líquido. O tempo de permanência em nitrogênio líquido parece afetar pouco a viabilidade embrionária, já existindo casos de gestações após um período de oito anos de congelamento. A perda de viabilidade durante o armazenamento pela técnica de vitrificação é praticamente inexistente, contudo, ainda existem dúvidas quanto ao período máximo que os embriões poderiam aguentar.
Mesmo que ainda existam interrogações com relação aos processos de congelamento, o número de procedimentos realizados até agora e o índice de sucesso por tentativa mostram que este é um procedimento que oferece bons índices de sucesso e deve ser utilizado quando for necessário, ou seja, naqueles casais que produzem um alto número de embriões. Uma outra abordagem seria o acúmulo de embriões em casais que, ao contrário, produzem poucos embriões (mais detalhes no capítulo 11 – Envelhecimento ovariano). Estes casais poderiam fazer vários ciclos com números baixos de embriões e congelá-los. Depois de alguns meses, este “estoque” de embriões seria utilizado de uma só vez, para maximizar suas chances. Este procedimento é muito realizado com os ciclos espontâneos, ou seja, quando só ocorre a produção de um óvulo, ou naquelas mulheres em que a produção de óvulos é muito baixa.
Congelamento de óvulos ( vitrificação)
O congelamento de óvulos é um procedimento reservado a casos especiais. O grande problema no passado era a perda da capacidade de fertilização destes óvulos após o descongelamento, mas esse problema já está praticamente superado. O primeiro nascimento proveniente de um óvulo congelado foi em 1984 e, desde essa época, os avanços desta técnica são encorajadores. As indicações mais importantes são nos tratamentos oncológicos, na preservação da fertilidade, em mulheres que têm medo de perder a fertilidade com o passar dos anos, nas que possuem histórico familiar de menopausa precoce e em fertilização in vitro com excesso de óvulos, pois evita o descarte de embriões excedentes. Nos tratamentos oncológicos, a sua utilização ocorre em pacientes que deverão ser submetidas à quimioterapia ou radioterapia. Este tratamento pode causar problemas irreversíveis aos óvulos. A retirada e o congelamento do mesmo antes do tratamento preservará a fertilidade.
Com o término do tratamento, o óvulo poderá ser fertilizado em laboratório, e o embrião, implantado no útero.
Para a preservação da fertilidade, algumas mulheres, quando estão próximas
dos 35 anos e ainda não se casaram nem encontraram o futuro pai de seus filhos, podem ficar aflitas por saber que a fertilidade diminui com
o passar dos anos. Nesse caso, elas passam por um processo de estímulo ovariano, depois os óvulos estimulados são retirados e congelados. Caso, no futuro, a paciente encontre seu “príncipe encantado” e na época seus
óvulos já estejam envelhecidos pela idade, os congelados poderão ser utilizados.
Os óvulos serão fertilizados, e os embriões, implantados no útero. Mulheres com histórico familiar de menopausa precoce podem congelar seus óvulos preventivamente. Na época em que desejarem ter filhos, caso seu ovário não esteja funcionando adequadamente, elas poderão utilizar os óvulos que foram congelados anteriormente. Caso contrário, podem manter os óvulos congelados e utilizar os coletados na época. No caso da fertilização in vitro, algumas vezes pode haver o excesso de óvulos, que formam vários embriões. Como apenas uma parte deles é transferida para a futura mamãe, os outros devem ser congelados. Caso ocorra gestação e o casal não quiser mais ter filhos, podem se ver em um problema ético, pois embriões são considerados seres vivos e não podem ser descartados.
O congelamento de óvulos resolve esse problema, pois óvulos são células, não seres vivos, e podem ser descartados. Se não for realizado o congelamento de óvulos, a única alternativa, caso o casal aceite, é a doação
de embriões para outro casal ou para a realização de pesquisas científicas.
(Veja mais detalhes no capítulo 9 – A fertilidade pode ser preservada.)
BIÓPSIA EMBRIONÁRIA: DPI (DIAGNÓSTICO PRÉ-IMPLANTACIONAL), OU PGD (PRÉ-IMPLANTATION GENETIC DIAGNOSIS), E CGH (COMPARATIVE GENOMIC HYBRIDIZATION), OU PGD-24 (ANALISA 24 CROMOSSOMOS EM UM ÚNICO PROCEDIMENTO)
PGD (Pré-Implantation Genetic Diagnosis), que pode ser traduzido como DPI (Diagnóstico Pré-Implantacional), é um exame que pode ser feito no processo de fertilização in vitro com o objetivo de diagnosticar nos embriões a existência de alguma doença cromossômica, antes da implantação no útero da mãe.
Hibridação genômica comparativa (a-CGH – microarray-Comparative Genomic Hybridization) é uma nova técnica para o Diagnóstico Pré- -Implantacional que estuda os 24 cromossomos do corpo humano (22 pares de cromossomos autossomos denominados com números de 1 a 22 e mais dois sexuais X e Y). Essa técnica é capaz de identificar todas as anomalias cromossômicas chamadas aneuploidias, que são alterações no número de cromossomos, sendo perdas ou ganhos, causados por erros na divisão celular. Os embriões gerados com cromossomos a mais ou a menos não conseguem se desenvolver normalmente, e são a principal causa de falhas reprodutivas. Entres as aneuploidias mais conhecidas estão as Síndromes de Down, Patau, Edwards, Klinenfeter e Turner.
Diferente do PGD-FISH (Fluorescence In Situ Hybrydization –
saiba mais em www.ipgo.com.br/pgd), que é realizado por uma técnica
que permite a análise de no máximo 12 cromossomos e é feita no 3º dia
(72 horas), esta técnica CGH-array (ou a-CGH), também chamada de PGD-24, é mais eficaz, pois é capaz de detectar alterações envolvendo todos os 24 cromossomos ao invés de apenas 12, e em um único teste.
Além do mais, o aCGH é realizado em uma fase mais adiantada de
evolução embrionária, o blastocisto, no 5º dia após a fecundação (120
horas depois), o que permite a avaliação de um número maior de células
(de 6 a 10) e, consequentemente, obter um resultado mais preciso.
TRATAMENTOS CIRÚRGICOS
A MULHER
a) Videolaparoscopia:
Por esta técnica, é possível a reconstrução, a restauração e a recuperação da anatomia do sistema reprodutor, quando houver alterações da integridade anatômica destes órgãos. São os casos de cistos, miomas,
obstrução tubária, endometriose, aderências ou outras situações.
b) Vídeo-histeroscopia
Da mesma forma que no item anterior, a cavidade uterina pode ser recuperada,
caso haja alterações como miomas, pólipos, septos ou aderências
que estejam atrapalhando a fertilização dos óvulos ou a implantação
dos embriões.
O HOMEM
a) Varicocele
Grande parte dos portadores de varicocele ( mais detalhes sobre
este assunto no capítulo 9 “A fertilidade pode ser preservada”) não
necessita de tratamento. Somente os graus avançados são responsáveis
pela infertilidade e podem ter indicação de cirurgia. Entretanto,
nestes casos, o tempo de espera pela recuperação da intervenção deve
ser considerado, pois pode durar até um ano e poderá interferir negativamente
nas chances de gravidez do casal, principalmente em mulheres
com idade avançada quando a demora pela gestação vai contra os
resultados positivos.
A cirurgia é simples, realizada sob anestesia raquidiana ou peridural.
São realizados dois pequenos cortes na região pubiana e, em seguida, a
ligadura das veias varicosas. Estudos realizados com pacientes pós-cirúrgicos
da varicocele mostraram que é possível melhorar a qualidade
seminal como a concentração, morfologia e motilidade e, muitas vezes,
a taxa de gravidez, porém, esta indicação deve ser criteriosamente analisada
e o paciente deve estar ciente dos possíveis resultados insatisfatórios
após a intervenção, uma vez que, nem sempre esta melhora ocorrerá.
Os resultados são melhores em homens mais jovens.
b) Recuperação dos espermatozoides diretamente dos testículos
ou epidídimo (casos difíceis)
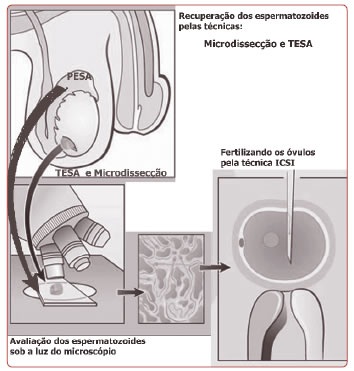
Em alguns casos, a qualidade dos espermatozoides é tão inadequada que é impossível realizarmos um tratamento por meio da coleta obtida pela ejaculação. Assim, temos duas alternativas para que consigamos sucesso no tratamento: PESA e TESA.
Por meio desses procedimentos, os espermatozoides são recuperados
diretamente do testículo ou do epidídimo (região próxima do testículo)
e, por meio de ICSI, os óvulos são fertilizados. As principais técnicas são:
PESA (aspiração microepididimal do esperma): aspira-se uma pequena
quantidade de sêmen do epidídimo e os espermatozoides recuperados
são utilizados para fertilização por ICSI.
TESA (biópsia do tecido testicular): é uma técnica similar, na qual os espermatozoides são retirados por uma minúscula biópsia de tecido testicular. Depois, são recuperados e, a exemplo da técnica anterior, são utilizados para fertilização por ICSI.
MICRODISSECÇÃO: é uma microcirurgia que possibilita a retirada dos espermatozoides diretamente dos ductos seminíferos, que é o local onde eles estão em maior concentração. Essa técnica é utilizada em homens que não eliminam espermatozoides pela ejaculação, mas fabricam em pequena quantidade. A vantagem, quando comparada com outras técnicas, é o fato de ser menos agressiva e oferecer a possibilidade de se retirar várias amostras de esperma, possibilitando o congelamento para uso futuro. Os resultados de PESA, TESA e MICRODISSECÇÃO têm sido bastante encorajadores, sugerindo que os homens que, por motivos diversos (inclusive vasectomia), são incapazes de ejacular ou produzir esperma, voltam a ter capacidade, por essas técnicas, de oferecer o(s) espermatozoide(s) para fertilização do(s) óvulo(s) de sua esposa. A mulher, evidentemente, deve seguir os procedimentos rotineiros de superovulação e coleta de óvulos.
BANCO DE SÊMEN (SÊMEN DE DOADOR)
Em algumas situações especiais de infertilidade masculina grave, a única opção é a utilização de esperma de um doador, guardado em um banco de esperma que seja de idoneidade indiscutível. São casos de falta total de esperma (azoospermia, vasectomia), AIDS, doenças hereditárias transmissíveis e tratamentos de quimioterapia. Mulheres solteiras que desejam ter filhos, dentro dos princípios éticos, podem também se beneficiar desse recurso.
Os doadores são selecionados segundo critérios rigorosos: idade superior a 21 anos, mas inferior a 40 anos, integridade física e mental comprovada, fertilidade reconhecida – sempre anonimamente e de acordo com as características físicas e intelectuais que estejam em harmonia com o interesse do casal ou da mulher.
DOAÇÃO DE ÓVULOS
Existem muitas causas de infertilidade, e praticamente todas são tratáveis. Medicamentos induzem a ovulação, quando ela não for adequada; cirurgias recuperam problemas da anatomia do aparelho reprodutor,
quando houver alterações como aderências pélvicas ou obstrução tubária; a endometriose é tratável pela videolaparoscopia; os espermatozoides, quando não estiverem presentes no sêmen, poderão ser retirados do testículo por mini-intervenções cirúrgicas e, por fim, a fertilização in vitro resolve quase todos os problemas.
Todas essas dificuldades causam uma dor maior ou menor no sentimento da mulher, e os tratamentos disponíveis para esses problemas aliviam o sofrimento com alguma facilidade. De todos os diagnósticos conhecidos, porém, o mais difícil de ser aceito pela mulher é o da ausência de óvulos capazes de serem fertilizados, isto é, o ovário não fabrica mais óvulos capazes de gerar filhos.
É um momento de decepção, pois ela acredita que não será mais possível ser mãe. Este fato pode acontecer em mulheres jovens com falência ovariana prematura, também chamada de menopausa precoce, em casos de cirurgias mutiladoras, em que são retirados os dois ovários; em idade avançada, quando os óvulos produzidos não formam embriões de boa qualidade; ou na própria menopausa na idade certa (em torno dos 50 anos), época em que não existem mais óvulos. Nos dias de hoje, cada vez mais as mulheres retardam o casamento ou a busca de um filho por darem prioridade à sua formação e carreira profissional ou à conquista de bens materiais.
Outras, perto dos 50 anos, reencontram uma vida afetiva feliz num
segundo casamento com um homem sem filhos e que deseja uma família.
Para outras, o destino quis que se casassem mais tarde.
Existem também casos de doenças genéticas e cromossômicas transmissíveis, quando não é possível ou permitido, por motivos religiosos,
o Diagnóstico Pré-implantacional – PGD / DPI. Não importa o motivo: a solução é a DOAÇÃO DE ÓVULOS.
Essas mulheres podem ser mães e gerar seu(s) filho(s) no seu
próprio ventre, tendo um bebê fruto dos espermatozoides do seu marido e de um óvulo de uma mulher doadora. O primeiro impacto desta
proposta de tratamento para essas pacientes é sempre de indignação, acompanhada de comentários como “desta maneira não me interessa”,
ou “então este filho não será meu” e “esta criança não terá as minhas
características, nem o meu DNA”, e outros. Essas afirmações são feitas por quase todas as mulheres na fase inicial. Mesmo quando fornecemos uma vasta quantidade de informações necessárias para a compreensão desse processo, elas deixam a clínica frustradas e acreditando que desistirão de ter filhos para sempre. Mas, após um período de reflexão e conhecimento, geralmente retornam, aceitando esta opção para ter
seus filhos. É muito gratificante cuidar desses casais, porque a tristeza que tinham por considerarem irreversível a sua fertilidade torna-se uma felicidade inesperada.
A doação de óvulos é um tratamento muito sigiloso, que é do conhecimento exclusivo do médico, do casal, e, algumas vezes, dependendo deles, de alguém muito íntimo (mãe ou irmã). As doadoras devem ser anônimas, isto é, não podem ser da própria família nem conhecidas do casal. Devem ter semelhança física, tipo de sangue compatível e saúde física e mental comprovadas por exames.
A incorporação do sentimento de mãe e o espírito de paternidade após a constatação do sucesso da gravidez é tão grande, que todos os casais, após esse momento, mal se lembram de que a gestação foi conseguida por óvulos doados. O que importa para essas mães é que o bebê veio do seu próprio ventre. Ela dará à luz, e desse momento em diante, pelo resto da sua vida aquele será SEU FILHO! E é por este motivo que um dos capítulos do livro, “Gravidez: caminhos, tropeços e conquistas”, de autoria de Arnaldo Schizzi Cambiaghi, tem o título “Bendito o fruto do vosso ventre”.